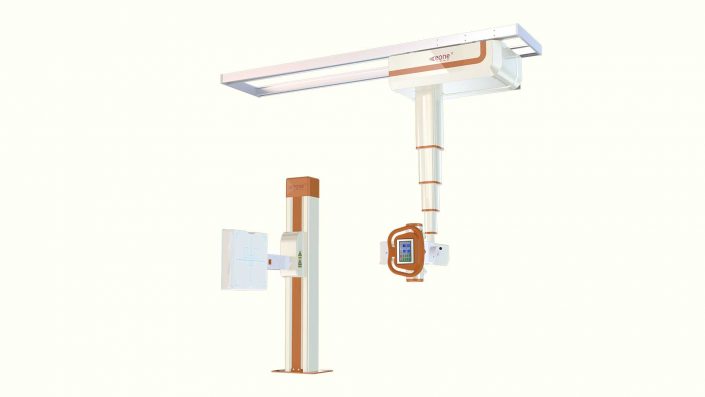
在相关利好政策下,国产医疗器械市场发展可期
医疗器械、药品和医疗服务并称为医疗行业的三驾马车。从国家政策推进程度看,目前医疗器械行业正迎来罕见的政策密集“推进期”。国内医疗器械市场进入发展期,但核心技术与服务依然是企业的发展痛点。
医疗器械市场前景广阔。
据前瞻产业研究院《中国医疗器械行业市场分析报告》显示,目前我国医疗器械总产值在世界医疗器械市场上的份额超过了百分之5,预计到2021年中国医疗器械总产值将接近5000亿元。国内在上交所和深交所上市的公司中,主营业务为医疗器械的一共有35家,在港交所上市的有8家,共计43家。面对如此巨大的一个产业,市场竞争日益激烈。
医疗器械行业政策红利不断。
相关部委鼓励支持医疗器械产业发展的政策文件已发布18个,如《医疗器械注册管理办法》、《体外诊断试剂注册管理办法》、《医疗器械说明书和标签管理规定》等等,特别是2014年6月实施的新版《医疗器械监督管理条例》(简称“新版《条例》”)的发布,在一定程度上对医疗器械行业实现了政策松绑,有望助推国内医疗器械产业发展迈上一个新的台阶。
种种迹象表明,政府希望在医疗器械领域推进“国产化”进程。
国家工信部公布的《关于印发制造业创新中心等5大工程实施指南的通知》中,高性能医疗器械为五大工程中的装备创新工程中11个领域之一。更是说明了医疗设备国产化成为了政府的发力点。
促布局医疗器械市场的速度。
国内医疗器械市场长期被外资垄断的局面开始发生转变。我国的医学装备产业已经步入黄金发展时代,行业发展将迎来翻天覆地的变化,包括南京利昂医疗等企业加速进入医疗设备市场。预计到2020年,医疗设备市场规模将突破8000亿元。庞大的市场规模吸引国内众多企业纷纷布局医疗器械。
在相关利好政策下,国产医疗器械市场发展可期。行业未来在设备领域的一些关键零部件和核心技术领域(国产DR)还要不断寻求突破。核心技术以及售后服务依然是各医疗机构关注,同时也是国内企业需要克服的难点。